Inflamasi akut
Respon inflamasi merupakan upaya oleh tubuh untuk memulihkan dan mempertahankan homeostasis setelah cidera. Sebagian besar elemen pertahanan tubuh berada dalam darah dan inflamasi merupakan sarana sel-sel pertahanan tubuh dan molekul pertahanan meninggalkan darah dan memasuki jaringan di sekitar tempat luka (atau yang terinfeksi). Inflamasi pada dasarnya menguntungkan, namun inflamasi berlebihan atau berkepanjangan dapat menyebabkan kerusakan.
Pada dasarnya, mekanisme inflamasi terdiri dari empat kejadian:
a. Otot-otot polos sekitar pembuluh darah menjadi besar, aliran darah menjadi lambat di daerah infeksi tersebut. Hal ini memberikan peluang lebih besar bagi leukosit untuk menempel pada dinding kapiler dan keluar ke jaringan sekitarnya.
b. Sel endotel (yaitu sel penyusun dinding pembuluh darah) menjadi kecil. Hal ini menjadikan ruang antara sel-sel endotel meningkat dan mengakibatkan peningkatan permeabilitas kapiler. Hal ini dinamakan vasodilatasi.
c. Molekul adhesi diaktifkan pada permukaan sel-sel endotel pada dinding bagian dalam kapiler (inner wall). Molekul terkait pada pada permukaan leukosit yang disebut integrin melekat pada molekul-molekul adhesi dan memungkinkan leukosit untuk “rata” (flatten) dan masuk melalui ruang antara sel-sel endotel. Proses ini disebut diapedesis atau ekstravasasi.
d. Aktivasi jalur koagulasi menyebabkan fibrin clot secara fisik menjebak mikroba infeksius dan mencegah mereka masuk ke dalam aliran darah. Hal ini juga memicu pembekuan darah dalam pembuluh darah kecil di sekitarnya untuk menghentikan perdarahan dan selanjutnya mencegah mikroorganisme masuk ke aliran darah.

Inflamasi awal dan Diapedesis
1. Selama tahap awal inflamasi, rangsangan seperti cidera atau infeksi memicu pelepasan berbagai mediator inflamasi seperti leukotrien, prostaglandin, dan histamin. Pengikatan mediator ini pada reseptornya pada sel endotel menyebabkan vasodilatasi, kontraksi sel endotel, dan peningkatan permeabilitas pembuluh darah. Selain itu, membran basal sekitar kapiler menjadi penataaan-ulang sehingga mempromosikan migrasi leukosit dan pergerakan makromolekul plasma dari kapiler ke jaringan sekitarnya.

Sel mast dalam jaringan ikat, juga basofil, neutrofil, dan trombosit meninggalkan darah dari kapiler yang cidera, melepaskan atau merangsang sintesis vasodilator seperti histamin, leukotrien, kinin, dan prostaglandin. Produk tertentu dari jalur komplemen (C5a dan C3a) dapat mengikat sel-sel mast dan memicu rilis agen vasoaktifnya. Selain itu, kerusakan jaringan mengaktifkan kaskade koagulasi dan produksi mediator inflamasi seperti bradikinin.
2. Pengikatan histamin pada reseptor histamin pada sel endotel memicu upregulasi molekul P-selectin dan platelet-activating factor (PAF) pada sel endotel yang melapisi venula.

3. P-selectin kemudian dapat reversibel mengikat P-selectin glycoprotein ligand-1 (PSGL-1) pada leukosit. Ikatan reversibel ini memungkinkan leukosit sekarang bergulir sepanjang dinding bagian venule.

4. Pengikatan PAF ke reseptor PAF-R yang sesuai pada leukosit meng-upregulasi ekspresi integrin disebut leukocyte function-associated molecule-1 (LFA-1) pada permukaan leukosit.

5. Molekul LFA-1 molekul pada guliran leukosit sekarang dapat mengikat kuat ke suatu molekul adhesi disebut intacellular adhesion molecul-1 (ICAM-1) yang ditemukan pada permukaan sel-sel endotel membentuk dinding bagian dalam di pembuluh darah.
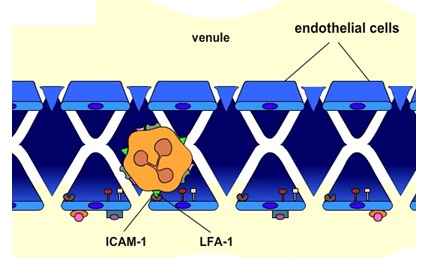
6. Leukosit “rata” (flatten out), menerobos (squeeze) antara sel-sel endotel, dan bergerak melintasi membran basement karena mereka tertarik terhadap agen kemotaktik seperti protein komplemen C5a dan leukotrien B4 yang dihasilkan oleh sel-sel di lokasi infeksi atau cidera.

Inflamasi akhir dan Diapedesis
1. Biasanya dalam waktu dua sampai empat jam dari tahap awal inflamasi, makrofag diaktifkan dan sel endotel vaskular melepaskan sitokin inflamasi seperti TNF dan IL-1 ketika TLR mengikat PAMP. Hal ini memungkinkan sel-sel endotel vaskular terdekat venula untuk meningkatkan ekspresi molekul adhesi seperti P-selectins, E-selectins, ICAM, dan kemokin.
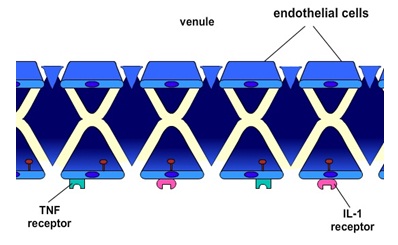
2. Pengikatan TNF dan IL-1 dengan reseptornya pada sel endotel memicu suatu penjagaan respon inflamasi oleh upregulasi produksi molekul adhesi E-selectin dan penjagaan ekspresi P-selectin pada sel-sel endotel yang melapisi venula.
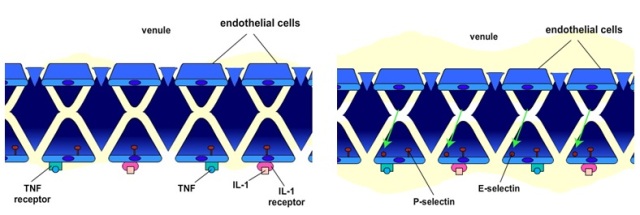
3. E-selectin pada permukaan bagian dalam dari sel-sel endotel sekarang dapat mengikat kuat integrin terkait, E-selectin ligand-1 (ESL-1) pada leukosit.

4. Leukosit flatten out, squeeze antara sel-sel endotel, dan bergerak melintasi membran basement karena mereka tertarik terhadap kemokin seperti IL-8 dan monocyte chemotactic protein-1 (MCP-1) yang dihasilkan oleh sel pada tempat infeksi atau cidera. Kebocoran fibrinogen dan fibronektin plasma kemudian membentuk sebuah molekular scaffold yang meningkatkan migrasi dan retensi leukosit di situs yang terinfeksi.
Manfaat Inflamasi
Sebagai hasil dari peningkatan permeabilitas, molekul plasma dan leukosit dari darah masuk ke dalam jaringan. Manfaat molekul dalam plasma meliputi:
1. Faktor pembekuan. Kerusakan jaringan mengaktifkan kaskade koagulasi menyebabkan fibrin clot untuk melokalisasi infeksi, menghentikan pendarahan, dan secara kemotaktik menarik fagosit;
2. Antibodi. Bantuan ini menghilangkan atau memblokir aksi mikroba melalui berbagai metode yang sudah dijelaskan.
3. Protein dari jalur komplemen. Hal ini pada gilirannya: 1) merangsang inflamasi lebih (C5a, C3a, dan C4a), 2) menempelkan mikroorganisme fagosit (C3b dan C4b), 3) secara kemotaktik fagosit (C5a), dan 4) melisiskan sel terikat-membran antigen asing (MAC);
4. Nutrisi. Memberi makan pada sel-sel di jaringan inflamasi;
5. Lisozim, cathelicidins, dan defensin. Lisozim memecah peptidoglikan. Cathelicidins dipecah menjadi dua peptida yang beracun untuk mikroba dan dapat menetralisir LPS dari dinding sel bakteri gram negatif. Defensin menempatkan pori-pori di membran sitoplasma bakteri. Defensin juga mengaktifkan sel-sel yang terlibat dalam respon inflamasi.
6. Transferin. Transferin menghilangkan zat besi yang dibutuhkan mikroba.
Leukosit masuk ke dalam jaringan melalui proses yang disebut diapedesis atau ekstravasasi, dibahas di atas, inflamasi awal dan inflamasi akhir.
Manfaat diapedesis:
- Peningkatan fagositosis. Neutrofil, monosit berdiferensiasi menjadi makrofag ketika mereka memasuki jaringan, dan eosinofil merupakan leukosit fagositik.
- Vasodilatasi lebih. Basofil, eosinofil, neutrofil, dan platelet masuk ke dalam jaringan dan melepaskan atau merangsang produksi agen vasoaktif yang mempromosikan inflamasi.
- Sitotoksik T-limfosit (Tc), sel efektor T4, dan sel NK masuk ke dalam jaringan untuk membunuh sel-sel seperti sel yang terinfeksi dan sel-sel kanker yang menampilkan antigen asing pada permukaan sel.
Akhirnya, dalam waktu 1 sampai 3 hari makrofag melepaskan sitokin IL-1 dan TNF-α. Sitokin ini merangsang sel-sel NK dan limfosit T untuk menghasilkan sitokin IFN-γ. Sitokin ini kemudian berikatan dengan reseptor pada makrofag menyebabkan produksi fibroblast growth factor (FGF) dan faktor angiogenik untuk renovasi jaringan. Dengan proliferasi sel endotel dan fibroblas, sel endotel membentuk jaringan kapiler baru ke daerah luka untuk memasok darah, oksigen, dan nutrisi ke jaringan inflamasi. Fibroblast mendeposit protein kolagen di daerah terluka dan membentuk jembatan jaringan penghubung untuk menutup daerah yang terbuka. Proses ini disebut fibrosis atau scarred, dan merupakan tahap akhir proses penyembuhan.
Inflamasi biasanya diatur secara ketat oleh sitokin. Sitokin inflamasi seperti IFN-γ dan IL-12 meningkatkan respon inflamasi, sedangkan inflamasi IL-10 menghambat dengan mengurangi ekspresi sitokin inflamasi. Sehingga dapat dilihat, inflamasi akut sangat penting untuk pertahanan tubuh.
Inflamasi kronis
Berdasarkan paparan di atas, dapat dilihat inflamasi akut sangat penting untuk pertahanan tubuh. Bagaimana dengan inflamasi kronis? Inflamasi kronis bagaimanapun dapat mengakibatkan kerusakan jaringan yang cukup dan scarring. Dengan peningkatan permeabilitas kapiler berkepanjangan, neutrofil terus keluar dari darah dan terakumulasi dalam jaringan di situs yang terinfeksi atau terluka. Ketika neutrofil melepaskan isi lisosomal dan spesies oksigen reaktif atau ROS, jaringan di sekitarnya hancur dan akhirnya diganti dengan jaringan scar. Agen anti-inflamasi seperti antihistamin atau kortikosteroid mungkin harus diberikan untuk meredakan gejala atau mengurangi kerusakan jaringan.
Sebagai contoh, selama infeksi sistemik yang parah dengan sejumlah besar mikroorganisme hadir, PAMP dilepaskan sehingga produksi sitokin yang berlebihan oleh makrofag dan ini dapat membahayakan tubuh. Selain itu, neutrofil mulai melepaskan protease dan radikal oksigen toksik yang tidak hanya membunuh bakteri, tetapi jaringan di sekitarnya. Efek berbahaya termasuk demam tinggi, hipotensi, kerusakan jaringan, wasting, sindrom gangguan pernapasan akut atau ARDS, disseminated intravascular coagulation atau DIC, kerusakan pada endotel pembuluh darah, hipovolemia, dan penurunan perfusi darah melalui jaringan dan organ yang mengakibatkan shock, kegagalan sistem organ multiple (MOSF), dan bahkan kematian. Respon inflamasi yang berlebihan disebut sebagai Sindrom Respon inflamasi sistemik atau SIRS atau Cascade Shock.
Inflamasi kronis juga berkontribusi terhadap penyakit jantung, penyakit Alzheimer, diabetes, dan kanker.
Pada kasus kanker, diusulkan bahwa ketika makrofag menghasilkan sitokin inflamasi, seperti TNF-α, sitokin mengaktifkan gen yang berubah pada sel kanker, berikutnya sintesis protein yang mempromosikan replikasi sel dan inflamasi dan mengeblok apoptosis dari sel kanker.
Pada penyakit jantung, diperkirakan bahwa makrofag mencerna lipoprotein densitas rendah atau LDL, suatu kolesterol jahat, dan kemudian terbungkus dalam fibrous cap yang membentuk plak arteri.
Pada diabetes, diperkirakan bahwa stres metabolik pada obesitas memicu sel imun bawaan dan sel-sel lemak untuk memproduksi sitokin seperti TNF-α yang dapat mengganggu fungsi normal insulin.
Pada kasus penyakit Alzheimer, sel mikroglial, suatu sel seperti makrofag yang ada sel-sel di otak, berinteraksi dengan protein β-amyloid yang terkumpul di neuron dan kemudian menghasilkan sitokin inflamasi dan radikal bebas yang merusak neuron.
Referensi
Aggarwal BB, Shishodia S, Sandur SK, Pandey MK, Sethi G. Inflammation and cancer: how hot is the link? Biochem Pharmacol. 2006 Nov 30;72(11):1605-21. Epub 2006 Aug 4.
Goldsby RA, Kindt TJ, Osborne BA, Kuby Immunology, 4th Ed., New York: W.H. Freeman, 2000.
Kaiser GE, Biol 230 Microbiology Lecture E-Text, The Innate Immune System, http://faculty.ccbcmd.edu/courses/bio141/lecguide/unit4/innate/inflammation.html, update Sep 2012
Tidak ada komentar:
Posting Komentar